胃がんについて
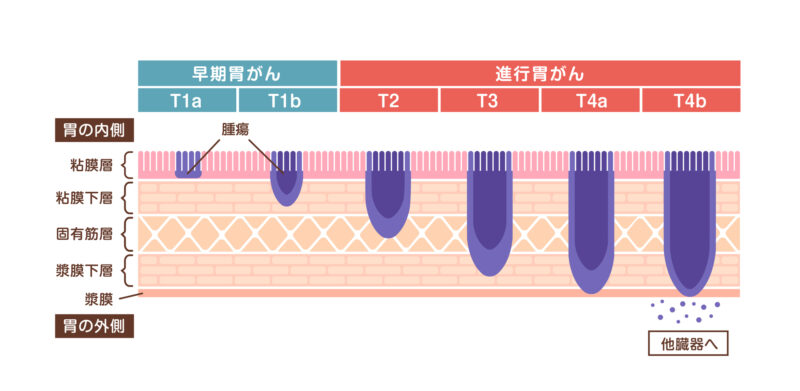
胃がんは、何らかの原因で胃の粘膜細胞ががん化し、増殖することで発症する疾患で、進行すると粘膜下層、固有筋層、漿膜へと深く拡がっていきます。胃の周囲の臓器(大腸や膵臓など)に直接拡がっていったり、リンパ管に入り込んで、周囲のリンパ組織にも拡がったり、血流に乗って他の臓器に転移をおこしながら病気の範囲を拡げていきます。
また胃がんにはがん細胞の特徴から“分化型”と“未分化型”に大きく分かれ、“未分化型”はがんの中でも早く進行していくとされています。
「スキルス性胃がん」と呼ばれる、胃の粘膜下を這うように進展するがんは、この“未分化型”であることが多く、早期に腹膜播種(お腹の中にがん細胞が拡がる)などをきたすことがあります。
胃がんの罹患率
2019年の全国がん登録罹患データによると、胃がんの罹患率は第3位となっており、男女別では男性では第3位、女子では第4位でありました。
以前は日本人の胃がんによる死亡率が高く、「国民病」とも呼ばれていましたが、近年は検査やピロリ菌除菌治療の精度が上がり、死亡率は低下傾向にあります。しかし、まだ全体では第三位となっており、さらに減少させる余地のあるものと考えられます。
がんのステージ別の生存率をみると、ステージでは5年生存率が約95%ですが、進行がんの中でも転移を起こしているステージ4では5年生存率は約9%と大幅に減少します。
この数字からわかるように、医療技術が進んだ今でも、早期発見・早期治療がいかに重要であるかがわかります。
胃がんが発症するまで
胃がんは早期に発見すれば治療効果を期待でき、ステージ1の早期胃がんであれば5年生存率は95%となっています。
胃がんの発生シナリオ
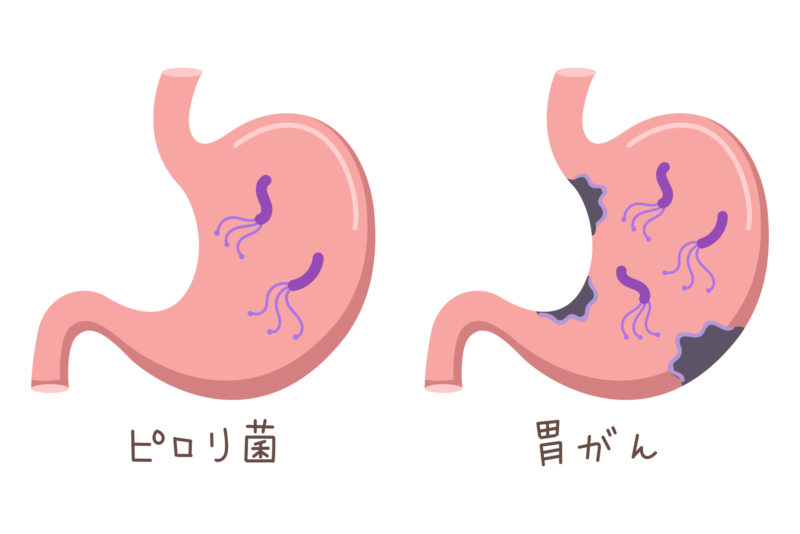 胃がんの発生は、以前は遺伝、食生活(魚・肉の焦げ、食塩)、タバコなどの環境要因程度しかわかっていませんでしたが、近年では主にピロリ菌感染による萎縮性変化、腸上皮化生が原因であることが分かってきました。
胃がんの発生は、以前は遺伝、食生活(魚・肉の焦げ、食塩)、タバコなどの環境要因程度しかわかっていませんでしたが、近年では主にピロリ菌感染による萎縮性変化、腸上皮化生が原因であることが分かってきました。
慢性的なピロリ菌感染による炎症から強い胃粘膜の萎縮性変化や腸上皮化生といった状態になり、がん化していくことがわかっています。
つまり、食生活などの生活習慣が直接的な原因ではなく、ピロリ菌感染による慢性的な炎症とその結果起こる萎縮性胃炎、腸上皮化生変化がが原因で胃がんが起こるということになります。
胃がんの95%以上はピロリ菌感染によるもので、「ヘリコバクターピロリ感染→慢性胃炎→萎縮性胃炎→(腸上皮化生)→胃がん」の順番に発症します。ただし、ピロリ菌に感染している人が必ず胃がんになるというわけではないので、ご安心ください。
また、ピロリ菌未感染の胃に発生するがんも頻度は少ないものの認められ、ピロリ菌未感染でも胃がんにならないという事ではなく注意が必要です。
胃がんになりやすい体質
前がん病変としてピロリ菌感染や萎縮性胃炎があると上述しましたが、これに遺伝や生活習慣などが加わると胃がんの発症リスクがさらに高まります。
日本では胃がんは国民病と呼ばれてくるほど発症率が高く、自身の子どもも胃がんになる可能性があるのではないかと不安を持つ方は少なくないでしょう。
前もって自身が胃がんになりやすい体質かどうかわかる2つの検査があります。
- ヘリコバクターピロリ菌感染がないかを調べること
- 萎縮性胃炎の進行度合いを調べること
上記は血液検査でも確認できますので、胃カメラ検査に抵抗がある方にはお勧めです。
胃がんの症状
早期胃がんの状態では自覚症状に乏しく、特有の症状はなく、胃潰瘍や慢性胃炎と似たような症状が現れます。
- 胸の違和感や胸焼け
- 悪心
- 胃痛(みぞおちの痛み)
- 食欲不振
- 吐き気
- 嘔吐
上記のような症状が出た場合、市販のお薬でも一時的に症状が治まることがありますが、後に進行してしまい、吐血、下血、倦怠感、体重減少などの症状が出て胃がんとわかるケースもあります。上記のような症状が出ている場合は、一度消化器専門医に相談されることをおすすめします。
胃がんに注意が必要な方
前がん病変としてピロリ菌感染や萎縮性胃炎があると上述しましたが、これに遺伝や生活習慣などが加わると胃がんの発症リスクがさらに高まります。
日本では胃がんは国民病と呼ばれてくるほど発症率が高く、自身の子どもも胃がんになる可能性があるのではないかと不安を持つ方は少なくないでしょう。
- 過去にピロリ菌感染を指摘され、除菌治療を行なった方
- 両親や兄弟に胃がんにかかったことがある方
上記は特に注意が必要であり、定期的な胃カメラ検査を受けることをおすすめします。
胃がんの検査
問診で症状や生活習慣などを丁寧に伺った後、胃カメラ検査を行います。
当院では最新鋭の内視鏡システム、スコープによって、胃の詳細な観察を行います。特殊光観察によって病変の指摘をより確実とし、拡大観察機能によってより詳細な表面構造や血管の変化を観察し、炎症による変化から胃がんを疑う病変の診断を行い、組織検査を行い病理診断により確定診断を行います。
胃がんの確定診断検査
胃カメラ検査では胃粘膜を詳細に確認でき、病変と疑われる部分の組織を採取して病理検査を行うことで確定診断が可能になります。造影剤を使用したレントゲン検査では造影剤の拡がり方や空気の量によって見え方が変わることも多く、微細ながん細胞の発見までは難しく、胃がんが疑われる場合は胃カメラ検査を受ける必要があります。
胃がんの進行度を確認し、治療方針を決定する検査
胃カメラ検査で採取した組織の病理検査を行うと、がん細胞があるかどうかや、種類まで確認できます。胃がんと診断された場合、さらに精密な検査で周辺臓器への浸潤、リンパ節・他の臓器への転移などがないか確認し、胃がんの進行度によって治療方針を決定していきます。
治療方針を決める際には、造影CT検査、MRI検査、超音波検査、超音波内視鏡検査などを行います。
胃がんの治療
胃がんの治療は主に胃カメラ検査によるがん細胞部分の切除と外科手術、化学療法の中から、進行度合いを考慮した上で患者様に合わせた治療法を検討します。
早期胃がん
早期胃がんの中で、がん細胞がどの程度までの深さまで浸潤しているかを判断した上で、一定の深さまでと判断されれば内視鏡治療(内視鏡的粘膜下層剥離術:ESDや内視鏡的粘膜切除術:EMR)が身体的負担が最も少ないため、第一選択となります。一定以上の深さがあると判断された場合は、周囲のリンパ節への転移を起こす確率が高まるため、外科的治療が必要となります。
進行胃がん
内視鏡検査で進行胃がんと判断した場合は、他の臓器や周囲のリンパ組織に転移がないかを判断し、手術によってしっかり治ると判断した場合は手術治療を行います。手術内容は病変部位によって決まり、胃の2/3ほど切除する幽門側胃切除術、胃の上部を切除する噴門部切除術、胃をすべて切除する胃全摘術などがあります。現在では腹部に5~12ミリほどの小さな穴を開ける腹腔鏡手術やロボット支援下手術など以前の開腹手術と比較して、低侵襲化が進んでいます。また、手術前検査で手術による治療成績が見込めない場合は、抗がん剤などの薬物療法が主となります。